Psoriasis(lichen squameux) est une maladie cutanée chronique très courante, connue depuis l’Antiquité. Sa prévalence dans différents pays varie de 0, 1 à 3 %. Cependant, ces chiffres ne reflètent que la proportion de psoriasis chez les patients atteints d'autres dermatoses ou la fréquence de son apparition chez les patients atteints de maladies internes. Étant donné que la maladie est souvent localisée et inactive, les patients ne demandent généralement pas d'aide aux établissements médicaux et ne sont donc enregistrés nulle part.
Le principal lien pathogénétique qui provoque l'apparition d'éruptions cutanées est une activité mitotique accrue et une prolifération accélérée des cellules épidermiques, conduisant au fait que les cellules des couches inférieures « repoussent » les cellules sus-jacentes, les empêchant de se kératiniser. Ce processus est appelé parakératose et s'accompagne d'une desquamation abondante. Les processus immunopathologiques locaux associés à l'interaction de diverses cytokines - facteur de nécrose tumorale, interférons, interleukines, ainsi que lymphocytes de diverses sous-populations, sont d'une grande importance dans le développement des lésions psoriasiques de la peau.
Le point déclencheur de l'apparition de la maladie est souvent un stress sévère - ce facteur est présent dans l'anamnèse de la plupart des patients. D'autres facteurs déclencheurs comprennent les traumatismes cutanés, la consommation de médicaments, l'abus d'alcool et les infections.
De nombreux troubles de l’épiderme, du derme et de tous les systèmes corporels sont étroitement liés et ne peuvent expliquer séparément le mécanisme de développement de la maladie.
Il n’existe pas de classification généralement acceptée du psoriasis. Traditionnellement, à côté du psoriasis ordinaire (vulgaire), on distingue les formes érythrodermiques, arthropathiques, pustuleuses, exsudatives, en gouttes et palmoplantaires.
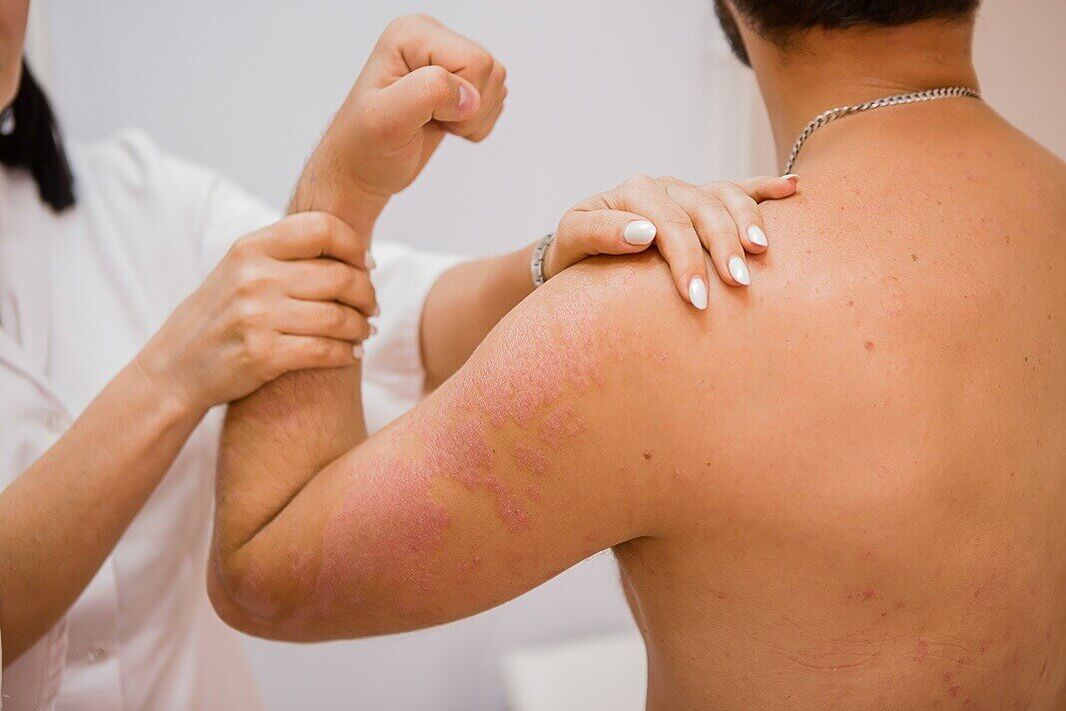
Le psoriasis normal se manifeste cliniquement par la formation de papules plates, clairement délimitées de la peau saine. Les papules sont de couleur rouge rosé et couvertes d'écailles lâches blanc argenté. D'un point de vue diagnostique, un groupe de signes intéressant apparaît lorsque les papules sont grattées et est appelé la triade psoriasique. Tout d'abord, apparaît le phénomène de « tache de stéarine », caractérisé par une desquamation accrue au grattage, ce qui fait ressembler la surface des papules à une goutte de stéarine. Après retrait des écailles, on observe le phénomène de « film terminal », qui se manifeste sous la forme d'une surface humide et brillante des éléments. Suite à cela, avec un grattage supplémentaire, le phénomène de «rosée sanguine» est observé - sous la forme de gouttelettes de sang ponctuelles et non fusionnées.
L'éruption cutanée peut être localisée sur n'importe quelle partie de la peau, mais est principalement localisée sur la peau des articulations du genou et du coude et du cuir chevelu, où la maladie débute très souvent. Les papules psoriasiques se caractérisent par une tendance à se développer périphériquement et à se fondre en plaques de différentes tailles et formes. Les plaques peuvent être isolées, petites ou grandes, occupant de vastes zones de la peau.
Avec le psoriasis exsudatif, la nature de la desquamation change - les écailles deviennent jaunâtre-grisâtre, se collent pour former des croûtes bien ajustées à la peau. Les éruptions cutanées elles-mêmes sont plus brillantes et plus enflées que dans le cas du psoriasis ordinaire.
Le psoriasis des paumes et des plantes peut être observé comme une lésion isolée ou associé à des lésions ailleurs. Elle se manifeste sous la forme d'éléments typiques de papulo-plaque, ainsi que de lésions hyperkératosiques ressemblant à des callosités avec des fissures douloureuses ou des éruptions pustuleuses.
Le psoriasis affecte presque toujours les plaques à ongles. Le plus pathognomonique est l'apparition d'impressions ponctuelles sur les plaques à ongles, donnant à la plaque à ongles une ressemblance avec un dé à coudre. Peuvent également être observés un relâchement des ongles, des bords cassants, une décoloration, des sillons transversaux et longitudinaux, des déformations, un épaississement et une hyperkératose sous-unguéale.
L'érythrodermie psoriasique est l'une des formes les plus graves de psoriasis. Elle peut se développer en raison de la progression progressive du processus psoriasique et de la fusion des plaques, mais elle survient le plus souvent sous l'influence d'un traitement irrationnel. Avec l'érythrodermie, la peau entière acquiert une couleur rouge vif, devient enflée, infiltrée et une desquamation abondante se produit. Les patients sont gênés par de fortes démangeaisons et leur état général se détériore.
Radiologiquement, diverses modifications de l'appareil ostéoarticulaire sont observées chez la plupart des patients sans signes cliniques de lésions articulaires. Ces changements comprennent l'ostéoporose périarticulaire, le rétrécissement des espaces articulaires, les ostéophytes et la disparition kystique du tissu osseux. L'éventail des manifestations cliniques peut varier d'une arthralgie mineure au développement d'une arthrose ankylosante invalidante. Cliniquement, un gonflement des articulations, une rougeur de la peau au niveau des articulations touchées, des douleurs, une mobilité limitée, des déformations articulaires, une ankylose et des mutilations sont détectés.
Le psoriasis pustuleux se manifeste sous la forme d'éruptions cutanées généralisées ou limitées, localisées principalement sur la peau des paumes et des plantes. Bien que le principal symptôme de cette forme de psoriasis soit l’apparition de pustules sur la peau, qui en dermatologie sont considérées comme une manifestation d’une infection pustuleuse, le contenu de ces cloques est généralement stérile.
Le psoriasis en gouttes se développe le plus souvent chez les enfants et s'accompagne d'une éruption soudaine de petits éléments papuleux dispersés sur toute la peau.
Le psoriasis survient à peu près à la même fréquence chez les hommes et les femmes. Chez la plupart des patients, la maladie commence à se développer avant 30 ans. Chez de nombreux patients, il existe un lien entre les exacerbations et la période de l'année : la maladie s'aggrave plus souvent pendant la saison froide (forme hivernale), beaucoup moins souvent en été (forme estivale). À l’avenir, cette dépendance pourrait changer.
Au cours du psoriasis, il y a 3 stades : progressif, stationnaire et régressif. Le stade progressif est caractérisé par une croissance en périphérie et l'apparition de nouvelles lésions, notamment aux sites de lésions antérieures (réaction isomorphe de Koebner). Au stade régressif, on observe une diminution ou une disparition des infiltrations sur la circonférence ou au centre des plaques.
Le psoriasis vulgaire se différencie du parapsoriasis, de la syphilis secondaire, du lichen plan, du lupus érythémateux discoïde et de l'eczéma séborrhéique. Des difficultés surviennent dans le diagnostic différentiel du psoriasis palmoplantaire et arthropathique.
Avec le psoriasis vulgaire, le pronostic à vie est favorable. Avec l'érythrodermie, le psoriasis arthropathique et pustuleux généralisé, l'invalidité et même la mort sont possibles en raison de l'épuisement et du développement d'infections graves.
Le pronostic reste incertain quant à la durée de la maladie, la durée de la rémission et des exacerbations. Les éruptions cutanées peuvent exister pendant de nombreuses années, mais le plus souvent les exacerbations alternent avec des périodes d'amélioration et de récupération clinique. Chez une proportion significative de patients, en particulier ceux qui ne sont pas soumis à un traitement systémique intensif, des périodes de récupération clinique spontanées et à long terme sont possibles.
Un traitement irrationnel, l'automédication et le recours aux « guérisseurs » aggravent l'évolution de la maladie et conduisent à l'exacerbation et à la propagation des éruptions cutanées. C'est pourquoi l'objectif principal de cet article est de donner une brève description des méthodes modernes de traitement de cette maladie.
Aujourd'hui, il existe un grand nombre de méthodes pour traiter le psoriasis ; des milliers de médicaments différents sont utilisés dans le traitement de cette maladie. Mais cela signifie seulement qu'aucune des méthodes ne donne un effet garanti et ne guérit pas complètement la maladie. De plus, la question de la guérison ne se pose pas : la thérapie moderne ne peut que minimiser les manifestations cutanées, sans affecter de nombreux facteurs pathogénétiques actuellement inconnus.
Le traitement du psoriasis est effectué en tenant compte de la forme, du stade, du degré de prévalence de l'éruption cutanée et de l'état général du corps. En règle générale, le traitement est complexe et implique une combinaison de médicaments externes et systémiques.
La motivation du patient, sa situation familiale, son statut social, son mode de vie et son abus d’alcool sont d’une grande importance dans le traitement.
Les méthodes de traitement peuvent être divisées dans les domaines suivants : thérapie externe, thérapie systémique, physiothérapie, climatothérapie, méthodes alternatives et traditionnelles.
Thérapie externe
Le traitement avec des médicaments externes est de la plus haute importance pour le psoriasis. Dans les cas bénins, le traitement commence par des mesures locales et s'y limite. En règle générale, les médicaments à usage topique sont moins susceptibles d'avoir des effets secondaires, mais leur efficacité est inférieure à celle du traitement systémique.
Au stade avancé, le traitement externe est réalisé avec la plus grande prudence afin de ne pas provoquer d’altération de l’état cutané. Plus l'inflammation est intense, plus la concentration des pommades doit être faible. Habituellement, à ce stade, le traitement du psoriasis se limite à une crème spéciale, une pommade salicylique à 0, 5 à 2 % et des bains aux herbes.
Au stade stationnaire et en régression, des médicaments plus actifs sont indiqués - 5 à 10 % de pommade au naphtalane, 2 à 5 % de pommade salicylique, 2 à 5 % de pommade au goudron de soufre, ainsi que de nombreuses autres méthodes thérapeutiques.
Dans les conditions modernes, lors du choix d'une méthode thérapeutique ou d'un médicament spécifique, le médecin doit être guidé par les protocoles et formulaires officiels élaborés par les autorités sanitaires en vigueur. Le Guide fédéral d'utilisation des médicaments (numéro IV) suggère des médicaments stéroïdiens, des pommades salicyliques et des préparations à base de goudron pour le traitement local des patients atteints de psoriasis.
Nous nous concentrerons principalement sur les médicaments indiqués dans les manuels.
Agents hydratants.Adoucit la surface squameuse des éléments psoriasiques, réduit les tiraillements cutanés et améliore l'élasticité. Utilisez des crèmes à base de lanoline et des vitamines. Selon la littérature, même après une exposition aussi légère, des effets cliniques (réduction des démangeaisons, de l'érythème et de la desquamation) sont obtenus chez un tiers des patients.
Préparations d'acide salicylique. On utilise généralement des pommades avec une concentration de 0, 5 à 5 % d'acide salicylique. Il a des effets antiseptiques, anti-inflammatoires, kératoplastiques et kératolytiques et peut être utilisé en association avec du goudron et des corticostéroïdes. La pommade salicylique adoucit les couches squameuses des éléments psoriasiques et renforce également l'effet des stéroïdes locaux en améliorant leur absorption. Elle est donc souvent utilisée en combinaison avec eux.
Préparations à base de goudron. Ils sont utilisés depuis longtemps sous forme de pommades et de pâtes à 5 à 15 %, souvent en association avec d’autres médicaments locaux. Dans notre pays, on utilise des pommades au goudron de bois (généralement de bouleau), dans certains pays étrangers, au goudron de houille. Ce dernier est plus actif, mais, selon nos scientifiques, il aurait des propriétés cancérigènes, bien que de nombreuses publications et expériences étrangères ne le confirment pas. Le goudron a une activité supérieure à l'acide salicylique et possède des propriétés anti-inflammatoires, kératoplastiques et anti-exfoliatives. Son utilisation dans le psoriasis est également due à son effet sur la prolifération cellulaire. Lors de la prescription de préparations à base de goudron, il convient de prendre en compte son effet photosensibilisant et le risque de détérioration de la fonction rénale chez les personnes atteintes de maladies néphrologiques.
Les shampooings au goudron sont utilisés pour se laver les cheveux.
Huile de Naftalan. Un mélange d'hydrocarbures et de résines, contient du soufre, du phénol, du magnésium et de nombreuses autres substances. Les préparations à base d'huile de Naftalan ont des propriétés anti-inflammatoires, résorbables, antiprurigineuses, antiseptiques, exfoliantes et réparatrices. Pour traiter le psoriasis, des pommades et des pâtes contenant 10 à 30 % de naphtalane sont utilisées. L'huile de Naftalan est souvent utilisée en combinaison avec du soufre, de l'ichtyol, de l'acide borique et de la pâte de zinc.
Thérapie locale aux rétinoïdes. Le premier rétinoïde topique efficace approuvé pour une utilisation dans le traitement du psoriasis. Ce médicament n'est pas encore enregistré dans notre pays. Il s'agit d'une gelée à base d'eau et est disponible en concentrations de 0, 05 et 0, 1 %. En termes d’efficacité, il est comparable aux corticostéroïdes puissants. Les effets secondaires comprennent des démangeaisons et une irritation cutanée. L’un des avantages de ce médicament est sa rémission plus longue que celle du GCS.
Actuellement, des hydroxyanthrones synthétiques sont utilisées.
Analogue de la chrysarobine naturelle, elle a un effet cytotoxique et cytostatique, entraînant une diminution de l'activité des processus oxydatifs et glycolytiques de l'épiderme. En conséquence, le nombre de mitoses dans l'épiderme, ainsi que l'hyperkératose et la parakératose, diminuent. Malheureusement, le médicament a un effet irritant local prononcé et s'il entre en contact avec une peau saine, des brûlures peuvent survenir.
Dérivés du gaz moutarde
Ils contiennent des agents blister - gaz moutarde et trichloréthylamine. Le traitement avec ces médicaments est effectué avec une grande prudence, en utilisant d'abord des pommades à faible concentration sur de petites lésions une fois par jour. Ensuite, si bien toléré, la concentration, la zone et la fréquence d'utilisation sont augmentées. Le traitement est effectué sous surveillance médicale étroite, avec des analyses de sang et d'urine hebdomadaires. Aujourd'hui, ces médicaments ne sont pratiquement plus utilisés, mais ils sont très efficaces au stade stationnaire de la maladie.
Pyrithione de zinc. Substance active produite sous forme d'aérosols, de crèmes et de shampooings. Il a des effets antimicrobiens, antifongiques et antiprolifératifs - il supprime la croissance pathologique des cellules épidermiques en état d'hyperprolifération. Cette dernière propriété détermine l’efficacité du médicament contre le psoriasis. Le médicament soulage l'inflammation, réduit l'infiltration et la desquamation des éléments psoriasiques. Le traitement est effectué en moyenne pendant un mois. Pour le traitement des patients présentant des lésions du cuir chevelu, on utilise un aérosol et un shampooing, pour les lésions cutanées - un aérosol et une crème. Le médicament est appliqué 2 fois par jour, le shampooing est utilisé 3 fois par semaine. Dans notre pays, depuis 1995, l'efficacité clinique et la tolérabilité de toutes les formes posologiques de pyrithionate de zinc ont été étudiées. Selon les conclusions des principaux centres dermatologiques, l'efficacité du médicament dans le traitement des patients atteints de psoriasis atteint 85 à 90 %. Sur la base des données publiées dans des périodiques par d'éminents spécialistes de ces centres et d'autres, une guérison clinique peut être obtenue au bout de 3 à 4 semaines de traitement. L'effet se développe progressivement, mais il est très important que les résultats du traitement soient évidents à la fin de la première semaine à compter du début de l'utilisation du médicament: les démangeaisons sont fortement réduites, la desquamation est éliminée et l'érythème pâlit. Une réalisation aussi rapide d’un effet clinique conduit donc à une amélioration rapide de la qualité de vie des patients. Le médicament est bien toléré. Approuvé pour une utilisation à partir de 3 ans.
Pommades à la vitamine D3. Depuis 1987, une préparation synthétique de vitamine D est utilisée pour le traitement local3. De nombreuses études expérimentales ont montré que le calcipotriol inhibe la prolifération des kératinocytes, accélère leur différenciation morphologique, affecte les facteurs du système immunitaire cutané qui régulent la prolifération cellulaire et possède des propriétés anti-inflammatoires. Il existe 3 médicaments de ce groupe provenant de différents fabricants sur notre marché. Les médicaments sont appliqués sur les zones affectées de la peau 1 à 2 fois par jour. L'efficacité des pommades avec D3correspond approximativement à l'effet des pommades corticostéroïdes des classes I, II et selon J. Koo - même de classe III. Lors de l'utilisation de ces pommades, un effet clinique prononcé se produit chez la majorité des patients (jusqu'à 95 %). Cependant, pour obtenir un bon effet, cela peut prendre un certain temps (de 1 mois à 1 an) et la zone touchée ne doit pas dépasser 40 %. Des expériences positives avec cette substance ont été rapportées chez des enfants. Le médicament a été appliqué 2 fois par jour et un effet prononcé a été observé à la fin de la quatrième semaine de traitement. Aucun effet secondaire n’a été identifié.
Médicaments corticostéroïdes. Ils sont utilisés dans la pratique médicale comme agents externes depuis 1952, lorsque l’efficacité de l’utilisation externe des stéroïdes a été démontrée pour la première fois. A ce jour, environ 50 agents glucocorticoïdes à usage externe sont enregistrés sur le marché pharmaceutique. Cela rend sans doute difficile le choix d’un médecin, qui doit disposer d’informations sur tous les médicaments. Selon la même enquête, les corticostéroïdes les plus fréquemment prescrits pour le psoriasis comprennent des médicaments combinés.
L'effet thérapeutique des corticostéroïdes externes est dû à un certain nombre d'effets potentiellement bénéfiques :
- effet anti-inflammatoire (vasoconstriction, résolution de l'infiltrat inflammatoire) ;
- épidermostatique (effet antihyperplasique sur les cellules épidermiques) ;
- Anti allergène;
- effet analgésique local (élimination des démangeaisons, brûlures, courbatures, sensation de tiraillement).
Les changements dans la structure des GCS ont affecté leurs propriétés et leurs activités. C'est ainsi qu'est apparu un groupe assez important de médicaments, différant par leur structure chimique et leur activité. L'acétate d'hydrocortisone n'est pratiquement pas utilisé aujourd'hui pour le psoriasis, il est utilisé dans des études cliniques à des fins de comparaison avec des médicaments nouvellement produits. Par exemple, on pense que si l'activité de l'hydrocortisone est considérée comme une seule, alors l'activité de l'acétonide de triamcinolone sera de 21 unités et celle de la bétaméthasone de 24 unités. Parmi les médicaments de deuxième classe contre le psoriasis, le pivalate de fluméthasone en association avec l'acide salicylique est le plus souvent utilisé, et les plus modernes sont les corticostéroïdes non fluorés. En raison du risque minime d'effets secondaires, les pommades et crèmes à base d'aclométasone sont approuvées pour une utilisation sur les zones sensibles (visage, plis cutanés), le traitement des enfants et des personnes âgées, lorsqu'elles sont appliquées sur de grandes zones de peau.
Parmi les médicaments de la troisième classe, on peut distinguer un groupe de corticostéroïdes fluorés. Une analyse pharmaco-économique de l'utilisation de ces médicaments (mais pas pour le psoriasis), qui consiste à étudier le rapport prix/sécurité/efficacité, selon les données, a révélé des indicateurs favorables pour le valérate de bétaméthasone - développement rapide de l'effet thérapeutique, moindre coût du traitement.
Lors du traitement du psoriasis, vous devez commencer par des médicaments plus légers et, en cas d'exacerbations répétées et d'inefficacité des médicaments utilisés, en administrer des plus puissants. Cependant, les tactiques suivantes sont populaires parmi les dermatologues américains : d'abord, un GCS fort est utilisé pour obtenir un effet rapide, puis le patient est transféré vers un médicament modéré ou faible pour un traitement d'entretien. Dans tous les cas, les médicaments puissants sont utilisés en cures courtes et uniquement sur des zones limitées, car les effets secondaires sont plus susceptibles de se développer lorsqu'ils sont prescrits.
En plus de cette classification, les médicaments sont divisés en médicaments fluorés, difluorés et non fluorés de différentes générations. Les corticostéroïdes non fluorés de première génération (acétate d'hydrocortisone) par rapport aux corticostéroïdes fluorés sont généralement moins efficaces, mais plus sûrs en termes d'effets indésirables. Désormais, le problème de la faible efficacité des corticostéroïdes non fluorés a déjà été résolu - des médicaments non fluorés de quatrième génération ont été créés, comparables en force aux médicaments fluorés et en sécurité - à l'acétate d'hydrocortisone. Le problème de l’amélioration de l’effet du médicament n’est pas résolu par halogénation, mais par estérification. En plus d'améliorer l'effet, cela vous permet d'utiliser des médicaments estérifiés une fois par jour. Il s’agit des corticostéroïdes non fluorés de quatrième génération actuellement préférés pour une utilisation topique dans le psoriasis.
Les effets secondaires standards lors de l'utilisation de stéroïdes locaux sont le développement d'une atrophie cutanée, d'une hypertrichose, de télangiectasies, d'infections pustuleuses, d'une action systémique ayant un effet sur le système hypothalamo-hypophyso-surrénalien. Avec les médicaments modernes non fluorés mentionnés ci-dessus, ces effets secondaires sont réduits au minimum.
Les sociétés pharmaceutiques tentent de diversifier la gamme de formes posologiques et de produire des GCS sous forme de pommades, de crèmes et de lotions. La pommade grasse, créant un film à la surface de la lésion, provoque une résorption plus efficace de l'infiltration que les autres formes posologiques. La crème soulage mieux l'inflammation aiguë, hydrate et rafraîchit la peau. La base non grasse de la lotion assure sa répartition facile sur la surface du cuir chevelu sans coller les cheveux.
Selon les données de la littérature, lors de l'utilisation, par exemple, de mométasone pendant 3 semaines, un effet thérapeutique positif (réduction du nombre d'éruptions cutanées de 60 à 80 %) peut être obtenu chez près de 80 % des patients. Selon V. Yu. Udzhukhu, le rapport « efficacité/sécurité » le plus favorable peut être obtenu en utilisant le butyrate d'hydrocortisone. L'effet clinique prononcé lors de l'utilisation de ce médicament est associé à une bonne tolérabilité - les auteurs n'ont observé aucun effet indésirable chez aucun des patients ayant subi un traitement, même lorsqu'il est appliqué sur le visage. En cas d'utilisation à long terme d'autres corticostéroïdes, il a été nécessaire d'arrêter le traitement en raison du développement d'effets secondaires. Selon B. Bianchi et N. G. Kochergin, une comparaison des résultats de l'utilisation clinique du fuorate de mométasone et de l'acéponate de méthylprednisolone a montré la même efficacité de ces médicaments lorsqu'ils sont utilisés en externe. Un certain nombre d'auteurs (E. R. Arabian, E. V. Sokolovsky) proposent une corticothérapie par étapes pour le psoriasis. Il est recommandé de commencer un traitement externe avec des médicaments combinés contenant des corticostéroïdes (par exemple, la bétaméthasone et l'acide salicylique). La durée moyenne d'un tel traitement est d'environ 3 semaines. Par la suite, on passe au GCS pur, de préférence de troisième classe (par exemple, butyrate d'hydrocortisone ou furoate de mométasone).
Les patients sont attirés par la facilité d'utilisation des stéroïdes, la capacité de soulager rapidement les symptômes cliniques de la maladie, l'accessibilité et l'absence d'odeur. De plus, ces médicaments ne laissent pas de taches grasses sur les vêtements. Cependant, leur utilisation doit être à court terme pour éviter d'aggraver l'évolution de la maladie. Avec l'utilisation prolongée de pommades stéroïdes, une dépendance se développe. L'arrêt brutal des corticostéroïdes peut provoquer une exacerbation du processus cutané. La littérature indique différentes durées de rémission après un traitement topique par corticostéroïdes. La plupart des études indiquent une rémission à court terme - de 1 à 6 mois.
Pour le psoriasis, les combinaisons d’hormones stéroïdes et d’acide salicylique sont les plus efficaces. L'acide salicylique, de par ses effets kératolytiques et antimicrobiens, complète l'activité dermatotrope des stéroïdes.
Il est pratique d'appliquer des lotions combinées contenant des corticostéroïdes et de l'acide salicylique sur le cuir chevelu. Selon les auteurs, l'efficacité des médicaments combinés atteint 80 à 100 %, tandis que le nettoyage de la peau se produit très rapidement - en 3 semaines.
Pour résumer, il faut dire qu'en pratique, le médecin doit toujours décider s'il doit utiliser uniquement des méthodes de traitement externes ou les prescrire en association avec une thérapie systémique afin d'augmenter l'efficacité du traitement et de prolonger la rémission.























