Le psoriasis est une maladie chronique de la peau d'origine non infectieuse. Selon les statistiques, 3, 7% de la population mondiale souffre de psoriasis. Les gens appellent la maladie « lichen écailleux ».
Le psoriasis ne dépend pas du sexe, n'est pas contagieux; se développe le plus souvent à l'âge de 14-27 ans. La maladie se caractérise par l'apparition de squames rouges sous la forme d'une plaque (tache) recouverte d'écailles blanches. Une tache (ou plusieurs taches) peut se situer sur n'importe quelle partie du corps, mais le plus souvent dans des endroits à peau fine et sèche : coudes, genoux, bas du dos, cuir chevelu.
Les taches sont de tailles différentes et perturbent de différentes manières : chez certains patients, seule une irritation cutanée est notée ; chez d'autres patients, de vastes zones de la peau sont atteintes, ce qui s'accompagne d'inconfort, de démangeaisons, de douleurs, d'insomnie et d'une diminution de la qualité de vie.
Le psoriasis est une maladie chronique, caractérisée par des périodes d'exacerbations (éruptions cutanées) et de rémission (disparition des symptômes).
Le psoriasis complique souvent la grossesse.
Causes du psoriasis
Le psoriasis est un processus systémique qui implique non seulement la peau, mais tout le corps. Les causes du psoriasis ne sont pas entièrement comprises, mais on suppose qu'il en existe plusieurs : neurogènes (dues au stress), héréditaires, infectieuses, virales, mixtes (lésions cutanées avec pénétration de staphylocoques en combinaison avec l'une des raisons ci-dessus ), etc. Dans ce cas, l'immunité cellulaire et humorale est activée et un processus auto-immun d'endommagement des cellules, principalement des cellules de la peau (épiderme), est déclenché.
En plus de l'activation de l'immunité, le métabolisme est perturbé. La maladie est aggravée par une hérédité accablée. En conséquence, le renouvellement (régénération) des cellules est accéléré 3 à 5 fois - des plaques psoriasiques se forment sur la peau.
Sans traitement rapide, la lésion s'aggrave : les taches cutanées se développent, se fissurent, s'infectent ; les ongles sont détruits, les articulations sont touchées, etc.
La qualité de vie d'un patient atteint de psoriasis dépend à 80 % d'un diagnostic opportun et d'un traitement approprié.
Encore une fois, nous énumérons les facteurs qui contribuent à l'apparition de la maladie :
- mauvaise hérédité. Les scientifiques ont identifié 9 gènes qui déterminent le développement de la maladie, mais leur interaction n'est pas claire. Il est bien établi que dans 15 % des cas, le psoriasis est hérité par des proches de la 1ère et 2ème génération ;
- stress, tension nerveuse, dépression. Il a été prouvé que le stress dans 70 % des cas provoque une exacerbation du psoriasis ;
- Déséquilibre hormonal;
- dysbiose;
- troubles métaboliques, toxicomanie;
- colite et infections parasitaires (ascaris, lamblia, infections intestinales, etc. ) ;
- infections virales;
- streptodermie; candidose de la peau;
- allergiques.
Symptômes du psoriasis
Au stade initial, les éruptions cutanées du psoriasis se présentent sous la forme de plaques rouges (taches) avec des squames squameuses. L'apparition d'une plaque cutanée s'accompagne de démangeaisons intenses. Une couche plus dense (kératinique) se trouve sous les écailles.
Voici les 6 principales formes de psoriasis; chacun a ses propres symptômes :
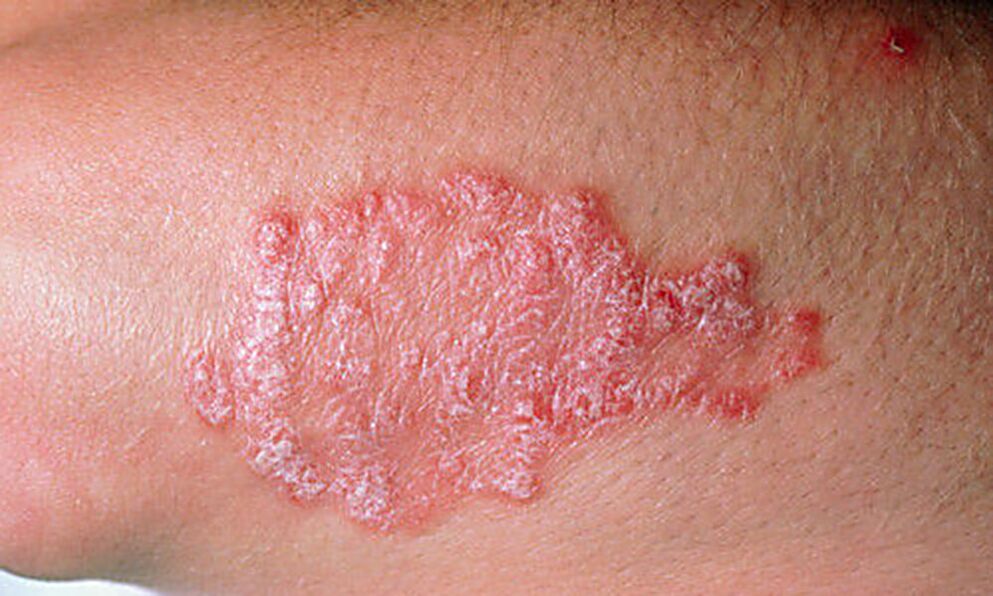
Le psoriasis en plaques survient chez 85 % des patients. Elle se caractérise par des éruptions cutanées sèches et roses, surélevées au-dessus de la peau, couvertes d'écailles argentées. La peau dans les zones touchées exfolie souvent ; à cet endroit, des taches rouges subsistent, saignant lors d'un traumatisme. Dans 60% des cas, les plaques fusionnent en de grandes plaques.
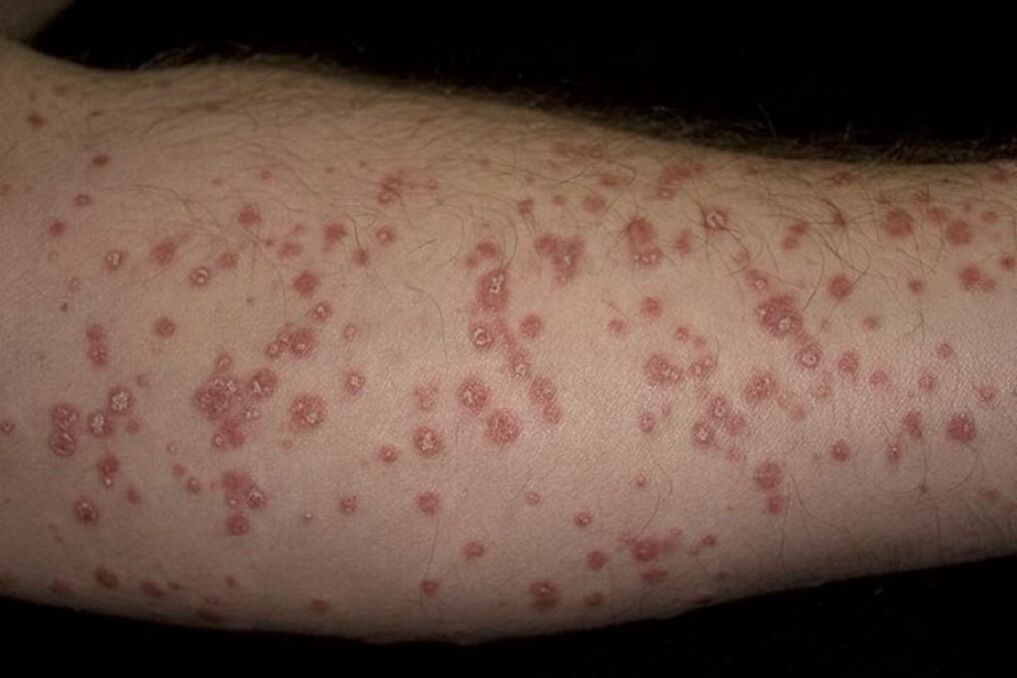
Le psoriasis en gouttes se caractérise par de nombreuses petites lésions sèches sous la forme de gouttelettes roses soulevées au-dessus de la surface de la peau. Les éruptions cutanées sont localisées sur les cuisses, les jambes, affectant de larges zones du corps. Dans 60% des cas, le psoriasis en gouttes s'aggrave après une infection streptococcique.
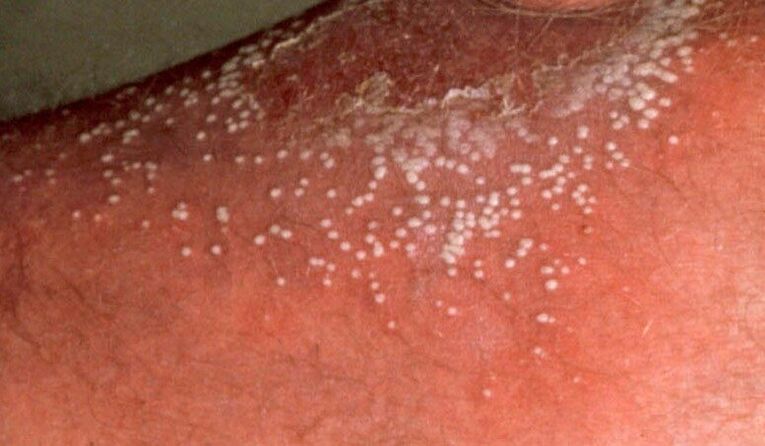
Le psoriasis pustuleux peut être reconnu par des cloques cutanées remplies de liquide clair. Les cloques sont entourées d'une peau rougie et œdémateuse qui pèle. Les jambes et les cuisses sont plus souvent touchées.
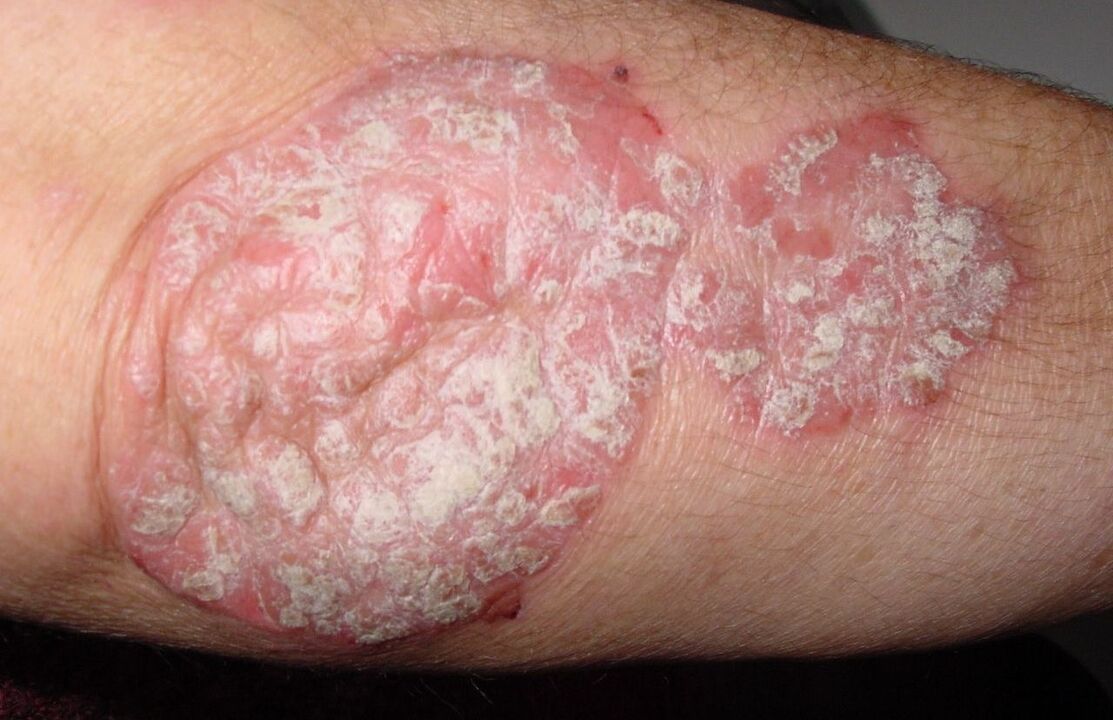
Le psoriasis des surfaces fléchisseurs se manifeste sous la forme de taches rouges lisses et non squameuses, situées dans la zone des plis cutanés : la surface latérale des cuisses, des aisselles et la zone des organes génitaux externes. En raison de l'irritation mécanique (frottements physiologiques), les taches sont lésées, saignent et s'infectent.
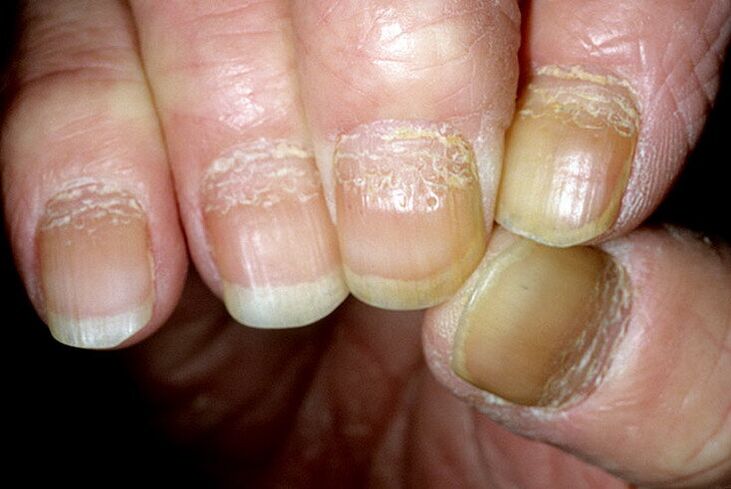
Le psoriasis des ongles se manifeste par une décoloration, l'apparition de taches et de lignes transversales sur les ongles. La peau autour de la lésion est durcie. Au fur et à mesure que la maladie progresse, l'ongle s'exfolie, s'épaissit puis se dessèche ou tombe.
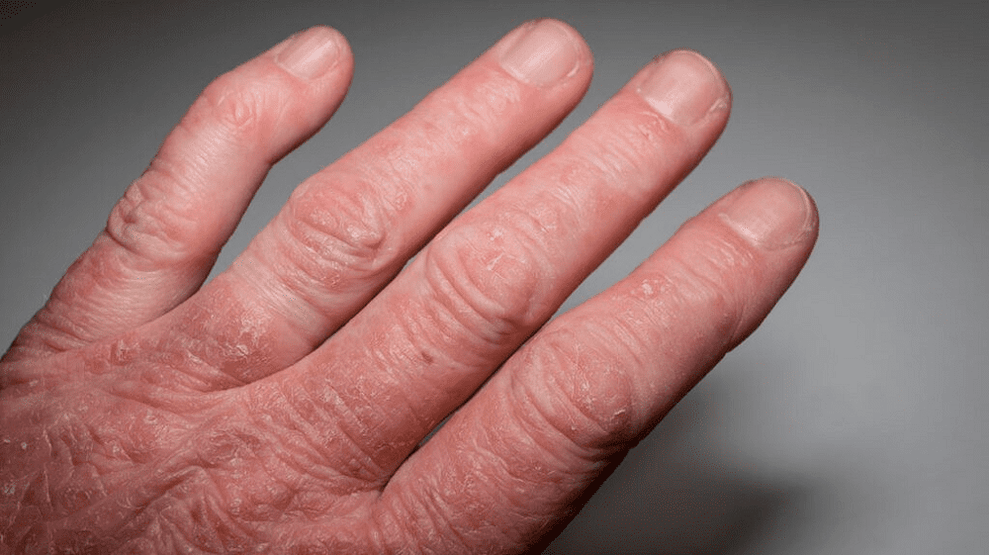
Arthrite psoriasique (15 % des cas). Toutes les articulations sont affectées, mais le plus souvent les plus petites - les phalanges des mains et des pieds. Les doigts deviennent comme des saucisses. Le psoriasis des articulations entraîne une bursite, une invalidité d'une personne.
Parlons séparément des lésions de la tête et des coudes.
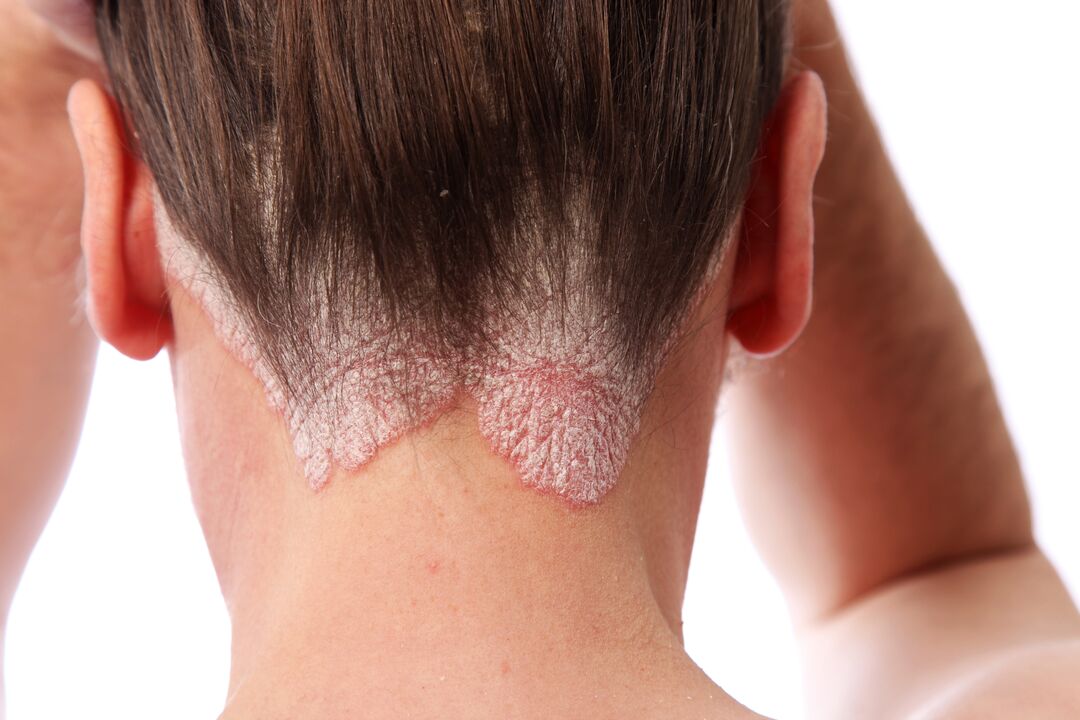
Le psoriasis du cuir chevelu (principalement le cuir chevelu) est la forme la plus courante de la maladie. Il est plus fréquent à un jeune âge. Il se manifeste par des taches squameuses rouges qui démangent et démangent. La rougeur est presque toujours perceptible, elle provoque donc un inconfort émotionnel et conduit à l'isolement social d'une personne.
Le psoriasis du coude est une maladie des personnes d'âge moyen. Il se manifeste sous la forme d'éruptions cutanées sur les surfaces d'extension des articulations du coude. L'éruption cutanée s'étend vers l'extérieur et se confond - une grande plaque (plaque) se forme, recouverte d'écailles argentées qui tombent facilement. Avec les écailles, un mince film protecteur se détache, exposant la surface qui saigne. Dans 80% des cas, les taches disparaissent d'elles-mêmes, sans traitement, mais parfois elles s'épaississent (vieillissent) et persistent pendant des années, provoquant des lésions psoriasiques de l'articulation du coude.
Diagnostic du psoriasis
Le diagnostic et le traitement du psoriasis sont effectués par un dermatovénérologue.
En raison des lésions cutanées caractéristiques, le diagnostic de psoriasis est simple. Comme tests de laboratoire supplémentaires, un test sanguin général et la détermination du facteur rhumatoïde sont utilisés. Pour le diagnostic du rhumatisme psoriasique, une consultation chez un rhumatologue et une radiographie des articulations touchées sont indiquées. Dans de rares cas, une biopsie cutanée est effectuée pour le diagnostic différentiel.
Le psoriasis est à distinguer des affections cutanées similaires : séborrhée, lupus, etc.
Traitement du psoriasis
Le psoriasis est une maladie chronique avec des périodes d'exacerbation (réapparition des éruptions cutanées) et de rémission (disparition des éruptions cutanées). Il est impossible de se remettre du psoriasis pour toujours. Vous pouvez prolonger la rémission et réduire l'intensité des exacerbations.
Ce n'est que dans 40 % des cas qu'il est possible de trouver immédiatement un traitement efficace. Parfois, cela prend des mois et des années. Par conséquent, le psoriasis est traité à domicile, à l'exception des exacerbations et des complications graves. L'efficacité du traitement est influencée par le type de psoriasis, l'âge, les maladies concomitantes, etc. Avec un degré léger de psoriasis, des préparations topiques sont prescrites: pommades et crèmes à base de:
- glucocorticoïdes;
- zinc;
- le goudron;
- acide salicylique;
- vitamine D3.
Dans les cas graves de psoriasis (25% de la surface cutanée est touchée, lésions articulaires) et l'inefficacité du traitement local, une thérapie complexe est prescrite :
- cytostatiques qui inhibent la division cellulaire épidermique;
- des immunomodulateurs qui normalisent les réponses immunitaires ;
- les glucocorticoïdes, qui régulent les processus métaboliques et réduisent l'inflammation ;
- anti-inflammatoires non stéroïdiens (pour réduire les démangeaisons de la peau);
- multivitamines.
La physiothérapie est prescrite: irradiation ultraviolette, cryothérapie, plasmaphérèse, hirudothérapie. Des remèdes populaires sont également utilisés : onguents à base de chélidoine et de saindoux, reine des prés et vaseline, cire d'abeille et saindoux. Pour normaliser l'immunité, ils boivent du kvas fait maison à partir d'avoine, une infusion de feuilles de laurier et une décoction d'aneth.
L'alimentation, en particulier avec les exacerbations du psoriasis, joue un rôle important. Les plats épicés et sucrés sont exclus du régime. La restauration rapide et l'alcool sont interdits. La nutrition doit être équilibrée, riche en vitamines et minéraux.
Pour éviter les exacerbations du psoriasis, vous devez améliorer votre santé, éviter le stress, l'hypothermie et les maladies saisonnières.
Voici les règles simples pour prévenir les exacerbations du psoriasis :
- ne pas trop sécher la peau;
- éviter l'exposition prolongée au soleil;
- éviter les blessures cutanées;
- éviter le stress;
- ne pas fumer ni abuser de l'alcool.
Le psoriasis est-il contagieux?
Il n'y a pas un seul cas prouvé de transmission du psoriasis par une personne malade lors de contacts familiaux ou autres. Par conséquent, on pense que le psoriasis n'est pas contagieux.
Quel médecin contacter
Pour commencer un traitement en temps opportun et éviter la propagation du psoriasis, consultez un dermatovénérologue. En présence de rhumatisme psoriasique, une consultation chez un rhumatologue est indiquée.























